Luxation de l'articulation gléno-humérale

INTRODUCTION/GÉNÉRALITÉ
- Une luxation gléno-humérale correspond en une perte de contact articulaire complète entre la tête humérale et la cavité glénoïde scapulaire.
- Il s'agit d'une pathologie fréquente notamment en raison du caractère non congruent de l'articulation gléno-humérale (énarthrose : articulation mobile (diarthrose) dont un élément est convexe et l'autre concave, permettant ainsi des mouvements dans tous les sens) et du différentiel de taille entre la glène scapulaire (de petite taille et presque plate) et la tête humérale hémisphérique.
- Les luxations antérieures représentent la majorité des luxations gléno-humérales (> 95% des cas). Les luxations postérieures sont rares et les luxations inférieures et supérieures sont exceptionnelles : elles seront traitées dans le chapitre "cas particuliers"
HISTORIQUE
Votre texte ici
PHYSIOPATHOLOGIE
- La survenue d’une luxation notamment dans sa forme typique est généralement associée à un traumatisme indirect lors de d’un mouvement forcé dans la position de l’armer du bras associant abduction, rétro-pulsion et rotation externe,1 par exemple lors d’une chute sur la main ou le coude, un contre lors d’un smatch.
- Le choc peut être aussi direct par une chute ou un traumatisme sur le moignon de l’épaule. Dans certains cas qui en particulier les luxations récidivantes précoces, aucun mécanisme traumatique ne peut être retrouvé, la luxation étant de survenue spontanée lors d’un mouvement simple du bras par exemple au cours d’un sport (tennis, hand ball).
- Chez les sujets jeunes, les causes retrouvées sont essentiellement des traumatismes au cours de la pratique du sport.
- Chez les sujets âgés et en particulier les femmes il s’agit fréquemment d’accidents domestiques à type de chute.
- Pour la forme postérieure elle survient fréquemment au cours d’une crise comitiale. La forme erecta ou inférieure survient généralement lors d’un traumatisme indirect, le bras étant en suspension.
- Le mécanisme lésionnel est donc fondamental à faire préciser par le patient car fortement évocateur du diagnostic
ÉPIDÉMIOLOGIE
- L’épaule représente l’articulation la plus fréquemment luxée (plus de 60% des luxations).1 1
- On estime son incidence à 1,7% par an dans la population générale et sa prévalence de 2,19/1000 habitants dans les zones urbaines.
- Prédominance masculine (sexe ratio de 2 à 3) dans les âges faibles puis féminine à partir de 50 ans.
- En France la luxation d’épaule représente de 0,7 à 1,2% des passages pour motif traumatologique dans les services d’urgence et concerne 11% des traumatismes de l’épaule.1
- Elle constitue la pathologie traumatique la plus fréquente de l’adulte jeune (18-25 ans) et est plus rare chez la personne âgée où le risque de fracture devient plus important. Lorsqu’elle survient chez la personne jeune (avant 18 ans)1 elle est associée à un risque de récidive augmenté (jusqu’à 90%) par rapport à la population générale.1 1 1 1
- La forme clinique la plus fréquemment rencontrée est la luxation antéro-interne (97%) suivie de la luxation postérieure (2%) et inférieure (ou erecta).11
- Dans 25% des cas, des antécédents familiaux sont retrouvés.
- La luxation d’épaule concerne indifféremment le côté dominant ou dominé.
FACTEURS DE RISQUES
Votre texte ici
EXAMEN CLINIQUE
Le diagnostic d’une luxation gléno-humérale antérieure est avant tout clinique en particulier si le patient présente un tableau stéréotypé.
Il faut toujours faire préciser les antécédents du patient, en effet en cas de récidive le diagnostic clinique étant quasiment certain. Lors de contextes particuliers (intoxication associée, agitation, causes psychiatriques, personnes âgées, utilisation massive d’antalgiques) la luxation peut parfois passée inaperçue notamment lorsque l’attention est portée sur une autre pathologie au premier plan. Dans ces cas la douleur ressentie par le patient est étonnamment faible et la mobilité de l’épaule peut être en partie conservée. Dans les luxations récidivantes, la réduction peut être spontanée, le patient présentant alors un examen clinique quasi normal.
Dans sa forme typique, le patient présente :
- une douleur importante et toute tentative de mobilisation du bras augmente fortement cette douleur.
- une impotence fonctionnelle totale, le patient se présentant classiquement dans l’attitude du traumatisé du membre supérieur.Le membre supérieur est en abduction.1
- A l’inspection, on observe le “signe de l’épaulette” lié à la saillie supéro-externe de l’acromion dont le relief apparaît en raison du déplacement en bas et en avant de la tête humérale, le deltoïde descendant verticalement sous l’acromion.
- Déformation en “coup de hache externe” au niveau sous-deltoïdien correspondant à une vacuité de la glène.
- On observe aussi un effacement du sillon delto- pectoral et une vacuité de l’espace sous-acromial.
- La tête humérale peut parfois être palpée au niveau du sillon delto-pectoral.
- L’examen clinique doit être rigoureusement consigné et doit rechercher systématiquement la présence de complications vasculaires par la palpation des pouls distaux, et des complications nerveuses notamment dans le territoire du nerf axillaire en vérifiant la sensibilité du membre supérieur et plus particulièrement celle du moignon de l’épaule.1 1
- L’examen clinique comporte une signification médico-légale particulière pour ne pas incriminer une complication à un geste de réduction. En cas de complication le patient doit être toujours prévenu avant la réduction.
EXAMENS COMPLÉMENTAIRES
Un bilan radiologique standard permet d’affirmer le diagnostic avec certitude. Il comporte actuellement un cliché de face de débrouillage et/ou en double obliquité et éventuellement une autre incidence qui peut être en fonction des centres et de l'aspect clinique (doute diagnostic ou sur une complication) :1 1
- Face en double obliquité : Le sujet est debout ou assis en oblique postérieure de 30 à 45° du côté à radiographier. La tête est tournée du côté opposé. Le bras est pendant en rotation indifférente et le sujet est en apnée. Le rayon directeur est incliné de 10 à 30° vers le bas centré sur la fossette sous-acromiale.
- Profil de Bloom-Obata : Le sujet est debout et en apnée, en hyperlordose contre la table horizontale, l’épaule examinée en rétropulsion. Le bras valide est légèrement porté en avant. Le rayon directeur est vertical ou légèrement incliné, centré sur la pointe de l’acromion avec un localisateur.
- Profil trans-thoracique : Le sujet est debout ou assis, en profil strict et l’épaule traumatisée abaissée au maximum contre la surface de projection. Le bras opposé est en élévation, la main sur la tête. Le sujet doit respirer afin d’effacer les côtes. Le rayon directeur est horizontal, centré sur la tête humérale du côté lésé.
En fonction de l’importance du déplacement de la tête humérale par rapport à la glène on peut distinguer classiquement trois variétés de luxations :
- Extra-coracoïdienne lorsque la tête humérale se projette en latéral de l’apophyse coracoïde
- Sub-coracoïdienne lorsqu’elle se situe en dessous de l’apophyse coracoïde
- Intra-coracoïdienne lorsqu’elle se projet en médial de l’apophyse coracoïde
Après réduction une radiographie de contrôle doit être réalisée selon une ou plusieurs incidences. Celle-ci doit permettre de prouver la réussite de la manœuvre de réduction et rechercher la survenue d’une complication telle qu’une fracture de l’humérus parfois non visible sur les radiographies initiales.
Les principaux critères de qualité concernant les radiographies sont la visualisation de l’interligne articulaire, de la tête humérale et de la glène dans leur totalité.
DIAGNOSTICS DIFFÉRENTIELS
Votre texte ici
ÉTIOLOGIE
Votre texte ici
COMPLICATIONS
I) Complications précoces
A) Lésions capsulo-ligamentaires
1) Les lésions de la capsule et de l’insertion glénoïdienne :
- Une désinsertion du bourrelet ainsi que de la capsule dans la partie antéro-inférieure de la glène est rencontrée fréquemment.
- Cette lésion appelée “lésion de Bankart” serait un facteur prédisposant par la suite à une luxation récidivante.
- Elle est associée à une rupture partielle au moins de la capsule et avec le ligament gléno-huméral inférieur.
- Elle constituerait la lésion principale au cours les luxations antérieures et serait présente dans 97% des cas avec ou sans lésion de la capsule associée, ce qui explique la fréquence des récurrences dans cette population.1
2) Les lésions ligamentaires :
- Elles sont fréquentes et concernent surtout les lésions de ligament gléno-huméral inférieur.
- La distension ligamentaire engendrée par le mouvement d’abduction et rotation latérale peut provoquer une nette fragilisation voire dans de rares cas une déchirure de ce ligament.
- En cas de lésion de Bankart associée on estime constante celle d’un ou plusieurs ligaments associée.
- Une étude a montré que des lésions ligamentaires seraient présentes jusqu’à 55% des cas de luxations gléno-humérales.1
B) Les lésions osseuses
Elles sont fréquentes et seraient présentes dans 30 à 55% des cas. Elles concernent essentiellement la glène ainsi que la tête ou le col de l’humérus.
1) Les lésions de la glène :1 1
- Ces lésions sont localisées au niveau du rebord antéro- inférieur de la cavité glénoïde.
- Elles correspondent à un arrachement du rebord de la glène suite au cisaillement engendré par le passage en avant de la tête humérale.
- Elles ne semblent pas corrélées à un risque important de récidive.
- Leur incidence est estimée entre 15 et 75%, cette disparité vient du fait que ce type de lésion n’est visible que sur certains clichés laissant dégager le rebord de la glène soit en légère rotation interne.
- Cette lésion constituerait néanmoins un facteur d’instabilité chronique.
- Cette lésion a été décrite par Malgaigne mais attribuée par la suite à Hill-Sachs par les anglo-saxons.
- Elle correspond à une fracture par impaction de la partie postéro-latérale de la tête humérale.
- Techniquement il s’agit d’une fracture de compression de la tête humérale.
- Son incidence est estimée de 68 à 75% lors des luxations antérieures.
- Elle a peu de signification clinique et n’aurait pas d’influence sur le risque de récidive. Sa présence ne modifie pas la technique de réduction.
3) Les fractures du tubercule majeur de la tête humérale :1
- Elles sont présentes selon les études dans 12 à 15% des cas.
- Elles résultent souvent d’un arrachement de l’insertion des tendons de la coiffe des rotateurs.
- Sa fréquence augmente nettement avec l’âge.
- Leur réduction suit souvent celle de la luxation mais elles peuvent représenter une cause d’échec de réduction.
- En cas de déplacement important une réduction sera à discuter au profit d’une ostéosynthèse.
- Sa présence expose à un risque accru de raideur post-traumatique.
- Les différentes études retrouvent cependant une diminution de risque de récurrence en cas de fracture du tubercule majeur associée.
4) Fractures du processus coracoïde :
- Le processus coracoïde se situe dans une position extrêmement vulnérable lors d’une luxation antérieure, la tête humérale peut alors causer une fracture du fait de sa proximité.
- Cette lésion peut provoquer un problème quant au pronostic de récupération car elle peut être associée à une lésion du tendon du chef long du muscle biceps brachial, des tendons du muscle coraco-brachial et petit pectoral.
- Sa présence est associée à une difficulté de réduction de la luxation.
- Elle est aussi associée à un risque important de pseudarthrose du processus coracoïde ainsi qu’à des lésions du nerf axillaire.
5) Les fractures du col de l’humérus :
- leur incidence est estimée à 8% et augmente avec l’âge.
- Elles peuvent être de plusieurs types selon leur localisation : sous-tubérositaire, céphalo-tubérositaire, céphalo- métaphysaire ou cervico-trochitérienne.
- On parle alors de fracture-luxation si une certaine continuité entre la tête et la diaphyse est alors observée, dans le cas contraire il s’agit d’une fracture déplacée.
- Les fractures du col déplacées peuvent prendre l’aspect clinique d’une luxation antérieure lorsque la fracture est engrenée en valgus, on peut alors observer un coup de hache externe et une saillie de la tête vers l’extérieur.
- Sa présence doit impliquer une prise en charge spécialisée et doit faire discuter de la réalisation d’une réduction sanglante afin de ne pas provoquer de déplacement secondaire.
- Cette lésion est à fort risque de raideur post-traumatique et de nécrose de la tête humérale.
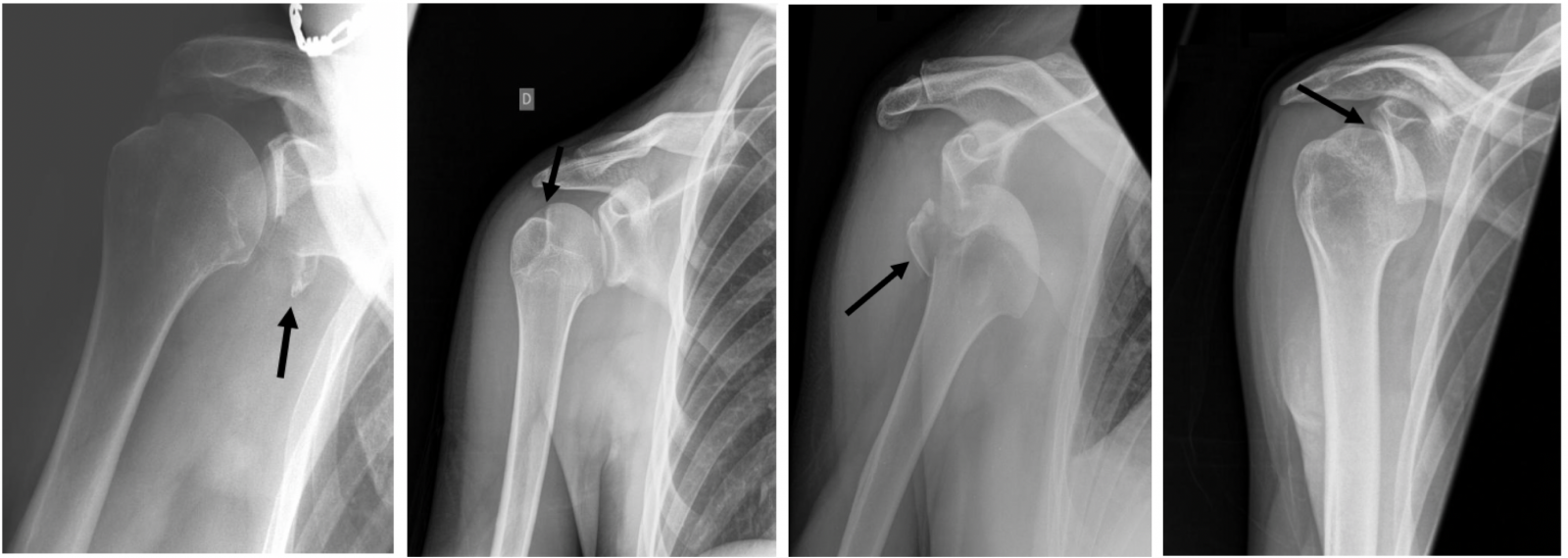
Image 2 : Encoche humérale de Malgaigne
Image 3 : Fracture du tubercule majeur
Image 4 : Fracture du processus coracoïde
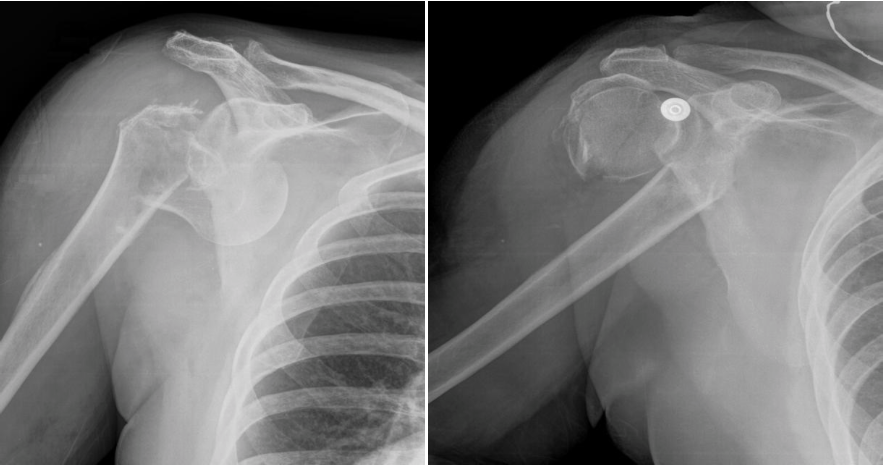
Image 2 : fracture du col huméral déplacée
C) Les lésions de la coiffe des rotateurs
- Elles doivent être systématiquement recherchées au cours d’une luxation gléno- humérale, néanmoins l’examen est de réalisation impossible notamment en cas de premier épisode. Leurs fréquences sont estimées de 35 à 86% des cas selon les études. Elles sont plus fréquentes chez le sujet de plus de 40 ans et en cas de luxation erecta.
- C’est principalement la persistance d’une impotence fonctionnelle ainsi qu’une douleur à distance de la luxation qui devra faire rechercher le diagnostic par des examens complémentaires ciblés (échographie, arthro-scanner, IRM).
- Ces lésions concernent essentiellement la rupture du muscle supra-épineux (et infra-épineux dans une moindre mesure). Elles sont présentes avant tout chez les sujets de plus de 60 ans chez qui elles seraient présentes dans plus de 70% des cas.1
- Les lésions de la coiffe des rotateurs peuvent également concerner le muscle sub-scapulaire ainsi que le tendon du chef long du muscle biceps brachial.
- A noter la triade malheureuse de l’épaule constituée par une luxation antérieure, une paralysie par lésion du nerf axillaire ainsi qu’une rupture de la coiffe des rotateurs.1
- Le traitement des lésions importantes et invalidantes est essentiellement chirurgical notamment par arthroscopie.1 1
D) Les lésions neurologiques
- Les lésions neurologiques au cours d’une luxation d’épaule sont assez fréquentes et leur incidence estimée de 21 à 65% selon les études.1 1 Leur incidence ainsi que leur gravité augmente avec l’âge et en cas de fracture associée notamment celles de l’humérus et du processus coracoïde.1
- Elles concernent essentiellement les lésions du nerf axillaire surtout chez les patients âgés de plus de 40 ans. C’est un nerf particulièrement vulnérable de part sa localisation sous la cavité glénoïdale et sujet aux étirements particulièrement en cas de luxation sub-glénoïdienne. Sa présence doit aussi faire considérer une lésion du nerf radial associée. Une lésion isolée du nerf axillaire constitue sur le plan pronostic la lésion neurologique la plus à risque récupération partielle.
- Elles peuvent également concerner le plexus brachial 1 1 est ses branches collatérales à savoir le nerf sub-scapulaire, le nerf musculo-cutané, le nerf thoracique long et le nerf dorsal de la scapula.
- Pour rechercher des lésions neurologiques il est indispensable d’effectuer un testing de la sensibilité du moignon de l’épaule mais aussi du muscle deltoïde par une contraction volontaire de celui-ci.
- La présence d’une lésion nerveuse doit faire réaliser en aigu ainsi que trois mois après la réalisation du électromyogramme.
E) Les lésions vasculaires
- Elles sont rares et concernent essentiellement les sujets âgés dont les artères sont athéromateuses. Elles sont représentées essentiellement par les lésions de l’artère axillaire, la veine axillaire peut également être touchée.
- Ces lésions se produisent le plus souvent au cours des luxations antérieures et des fractures notamment de la tête humérale, elles peuvent également survenir au cours de la réduction en particulier en cas de survenue d’un déplacement secondaire.
- Sa recherche doit être systématique par la palpation des pouls périphériques. En cas de lésion de l’artère axillaire on observe de façon précoce ou retardée des signes cliniques facilement reconnaissables : douleur, pâleur voire cyanose du membre, refroidissement et disparition des pouls périphériques, hypoesthésie ou gonflement du creux axillaire.
- En cas de suspicion de lésion vasculaire un doppler en urgence sera réalisé afin de confirmer le diagnostic voire une angiographie et une indication chirurgicale sera posée dans les plus brefs délais.
F) Complications liées à la réduction
- Elles peuvent concerner un déplacement secondaire d’une fracture ou l’apparition d’une lésion qu’elle soit vasculo-nerveuse. Elles restent néanmoins exceptionnelles et résultent le plus souvent d’une erreur technique lors de la réduction.
- Elles posent également un problème sur le plan médico-légal.
II) Complications chroniques
A) Luxation récidivante
- Appelée aussi instabilité ventrale chronique, elle constitue la principale complication à long terme d’une luxation gléno-humérale antérieure, notamment chez les sujets jeunes. Avant l’âge de 40 ans on estime le taux de récidive de 50 à 90% (94% pour les moins de 20 ans, 79% de 21 à 30 ans et 50% de 31 à 40 ans) alors que pour les sujets de plus de 40 ans il serait inférieur à 10%.
- Elle est favorisée par les lésions capsulaires, du bourrelet glénoïdien, de la tête humérale (encoche postérieure), du rebord de la glène et de la coiffe des rotateurs ou ligamentaires.1
- Elle est responsable de récidives de luxations ou subluxations répétées. Elle peut également être responsable de douleurs chroniques pures par instabilité passée inaperçue. L’antécédent traumatique et des douleurs lors des mouvements d’abduction, rétropulsion et rotation externe doit faire évoquer le diagnostic confirmé alors lors d’une radiographie qui montrera alors une encoche humérale ou une lésion antérieure de la glène.
- Dans ce cas l’importance d’une rééducation post-traumatique permet de réduire la fréquence des luxations. En cas de récidives trop importantes un traitement chirurgical pourra être proposé en consistera en une opération de Bankart ou à la mise en place d’une butée préglénoïdienne.1 1
B) Raideur de l’épaule par capsulite rétractile
- Elle est plus fréquente chez les sujets âgés et notamment anxieux.1 Elle est de pronostic plutôt favorable mais son traitement est long et contraignant.
- Elle peut évoluer vers une algo-neurodystrophie voire un risque d’arthrose précoce.1 Tout le membre supérieur peut être concerné entraînant alors raideur de la main et du coude. Des phases chaudes associant œdème, rougeur, douleur rt raideur alternent avec des phases froides. La radiographie peut montrer une déminéralisation osseuse diffuse, irrégulière et pommelée. La radiographie ainsi que la clinique typique suffisent généralement à confirmer le diagnostic.1 En cas de doute une scintigraphie osseuse pourra être réalisée retrouvant une hyperfixation de l’épaule voire de tout le membre supérieur.
- L’importance d’une rééducation stricte chez les sujets âgés permet de nettement diminuer voire amender les symptômes et permettre une récupération des amplitudes quasi-complète.
PRISE EN CHARGE THÉRAPEUTIQUE
Il ne faut pas insister pour allonger le patient, mais le laisser assis car la douleur est moindre. Il ne faut pas tirer sur l’épaule, mais se rendre si possible dans un service d’urgence orthopédique.
Le médecin doit avant toute tentative de réduction, rechercher des signes de complications :
- anesthésie du moignon de l’épaule correspondant à une atteinte du nerf axillaire
- déficit neurologique du membre supérieur correspondant à une atteinte du plexus brachial
- abolition d’un pouls correspondant à une atteinte artérielle rarissime dans ce contexte.
Une radiographie doit être réaliser essentiellement pour éliminer une fracture associée qui risquerait de se déplacer lors d’une tentative de réduction intempestive.
La réduction est réalisée. Plus elle est tentée tôt, plus elle est facile. La manœuvre doit être douce, au mieux après administration d’un décontractant musculaire. Il faut éviter les tractions violentes sources de douleurs et d’appréhension. Par exemple, une technique consiste à ramener doucement le coude au corps et à mettre l’avant bras en rotation externe progressive. Dès la réduction obtenue le soulagement est immédiat. Il arrive que la réduction soit impossible aux urgences, il vaut mieux alors ne pas insister et réaliser la manœuvre sous anesthésie générale.
Cas particuliers :
- Luxation irréductible : il existe vraisemblablement une interposition, l’intervention est souvent nécessaire
- Luxation incoercible : l’épaule se réduit mais se reluxe aussitôt, les dégâts sont majeurs, une intervention est souvent nécessaire 1
Après réduction :
- Une radiographie est réalisée qui permet de vérifier la bonne réduction et d’éliminer une fracture passée inaperçue.
- Le patient est ensuite immobilisé “coude au corps” par un bandage souple. Pour une première luxation la durée est de 3 semaines. Certains préconisent pour les patients de moins de 20 ans de porter la durée à 4 à 6 semaines. Ces patients présentent un fort potentiel de récidive, cette période plus longue permettrait une cicatrisation meilleure des lésions.
- Une rééducation est ensuite débutée qui permet de récupérer une bonne mobilité, de lever une appréhension et en renforçant les muscles antérieurs, de diminuer les risques de récidive.
ÉVOLUTION/PRONOSTIC
Votre texte ici
PRÉVENTION
Votre texte ici
SURVEILLANCE
Votre texte ici
CAS PARTICULIERS
Votre texte ici
THÉRAPIES FUTURES
Votre texte ici
