Hypotension orthostatique

INTRODUCTION/GÉNÉRALITÉ
- L’hypotension orthostatique (hO) est définie par une diminution de la pression artérielle supérieure ou égale à 20 mmHg pour la systolique et/ou 10 mmHg pour la diastolique dans les 3 minutes suivant le passage à l’orthostatisme.1 1 1
- L’hypotension orthostatique peut être symptomatique et parfois très invalidante, comme totalement asymptomatique.
- Elle constitue un facteur de risque majeur de chute et est un facteur de risque de morbimortalité, indépendamment de la maladie sous-jacente.
HISTORIQUE
Votre texte ici
PHYSIOPATHOLOGIE
- Lors du passage en position debout, en raison du stress gravitationnel, 500 à 700 mL de sang sont transférés de la partie supérieure du corps au système veineux capacitif des membres inférieurs et de la circulation splanchnique, occasionnant une diminution du retour veineux, donc du débit cardiaque, et compromettant ainsi la perfusion des organes en l’absence de mécanisme de compensation.
- L’évolution a permis à l’homme de développer des mécanismes adaptatifs lui permettant de devenir le seul animal capable de maintenir la position debout pour une période prolongée.1 La contraction des groupes musculaires nécessaires au maintien de la position debout limite la chute tensionnelle. Mais le principal mécanisme responsable du maintien de la pression artérielle en position debout est le système nerveux autonome, via les boucles de régulation par rétrocontrôle que sont les baroréflexes artériel et cardiaque. Toute modification de la pression artérielle est captée par les barorécepteurs au niveau des bulbes carotidiens et de la crosse de l’aorte respectivement. L’information est transmise vers le noyau du tractus solitaire dans le bulbe. Les voies efférentes sont constituées par le système parasympathique, dont l’activation ralentit la fréquence cardiaque (FC) et le système sympathique, à destinée vasculaire (vasoconstriction artériolaire et veineuse) et cardiaque (accélération de la fréquence cardiaque). Une augmentation de la pression artérielle au-dessus de sa valeur de régulation entraîne une activation parasympathique et une inhibition sympathique. En plus de ces boucles de régulation nerveuses, d’action très rapide, des systèmes hormonaux, au premier rang desquels le système rénine – angiotensine – aldostérone, contribuent au maintien de la pression artérielle en station debout.
- Physiologiquement, si ces systèmes de régulation sont fonctionnels, l’orthostatisme s’accompagne d’une chute très modérée et transitoire de la pression artérielle et d’une augmentation de la fréquence cardiaque pendant les 10 premières secondes, suivies d’un retour à la pression artérielle systolique antérieure et typiquement d’une discrète élévation de la pression artérielle diastolique.1 Toute altération du système nerveux autonome (fonctionnelle ou lésionnelle, chronique ou transitoire) définit une hypotension orthostatique neurogénique , tandis qu’une hypotension orthostatique survenant en présence d’un système nerveux autonome fonctionnel est dénommée hypotension orthostatique non neurogénique .
FACTEURS DE RISQUES
Votre texte ici
EXAMEN CLINIQUE
A) Dépistage de la population cible
Il est recommandé de rechercher systématiquement une hO chez :
- Les personnes âgées de plus de 65 ans ou prenant des médicaments antihypertenseurs
- Les patients hypertendus, ,
- Les patients diabétiques
- Les patients insuffisants rénaux
- Les sujets avec troubles cognitifs ou maladie de Parkinson
- Les patients dénutris, déshydratés.
- Par ailleurs, une hO doit être recherchée chez tous les sujets ayant une symptomatologie pouvant la faire suspecter (perte de connaissance, lipothymie, vertige, chute, fatigue, trouble visuel...).
B) Signes cliniques
- L’hypotension orthostatique est parfois asymptomatique et doit donc être recherchée systématiquement en cas de facteurs de risque.
- Si la chute tensionnelle dépasse les capacités d’autorégulation des circulations cérébrale et rétinienne, celle-ci sera à l’origine de symptômes : vertiges, étourdissements, fatigue, voire syncope.
- D’autres symptômes (palpitations, tremblements) résultent de l’activation sympathique réactionnelle chez les patients dont le système nerveux autonome est fonctionnel.
C) Diagnostique positif
1) 1ère étape = mesure de la pression artérielle
- Le diagnostic repose sur la mesure de la PA en position couchée (à défaut assise) puis debout.
- Un appareil automatique de mesure de la PA est recommandé.
- La PA et la fréquence cardiaque sont mesurées en position couchée après une période de repos d’au moins 5 minutes à température ambiante, vessie vide.
- Le patient se lève, la PA et la fréquence cardiaque sont mesurées à une et trois minutes.
- Le diagnostic est retenu si la baisse tensionnelle est enregistrée dans les 3 minutes. Chez les patients non hypertendus, l’hypotension orthostatique est définie comme une chute de la PAS supérieure ou égale à 20 mmHg et/ou de la PAD supérieure ou égale à 10 mmHg dans les 3 minutes suivant le lever ou lors d’un tilt-test à au moins 60° sur une table adaptée. Un seuil de 30 mmHg de PAS est souvent considéré plus approprié chez le patient hypertendu.1
- En cas de suspicion d’hO mais d’épreuve négative, il est recommandé de répéter cette recherche à des jours et/ou des horaires différents.
2) 2ème étape = mesure de la fréquence cardiaque
La mesure de la fréquence cardiaque est concommitante à la mesure de la pression artérielle :
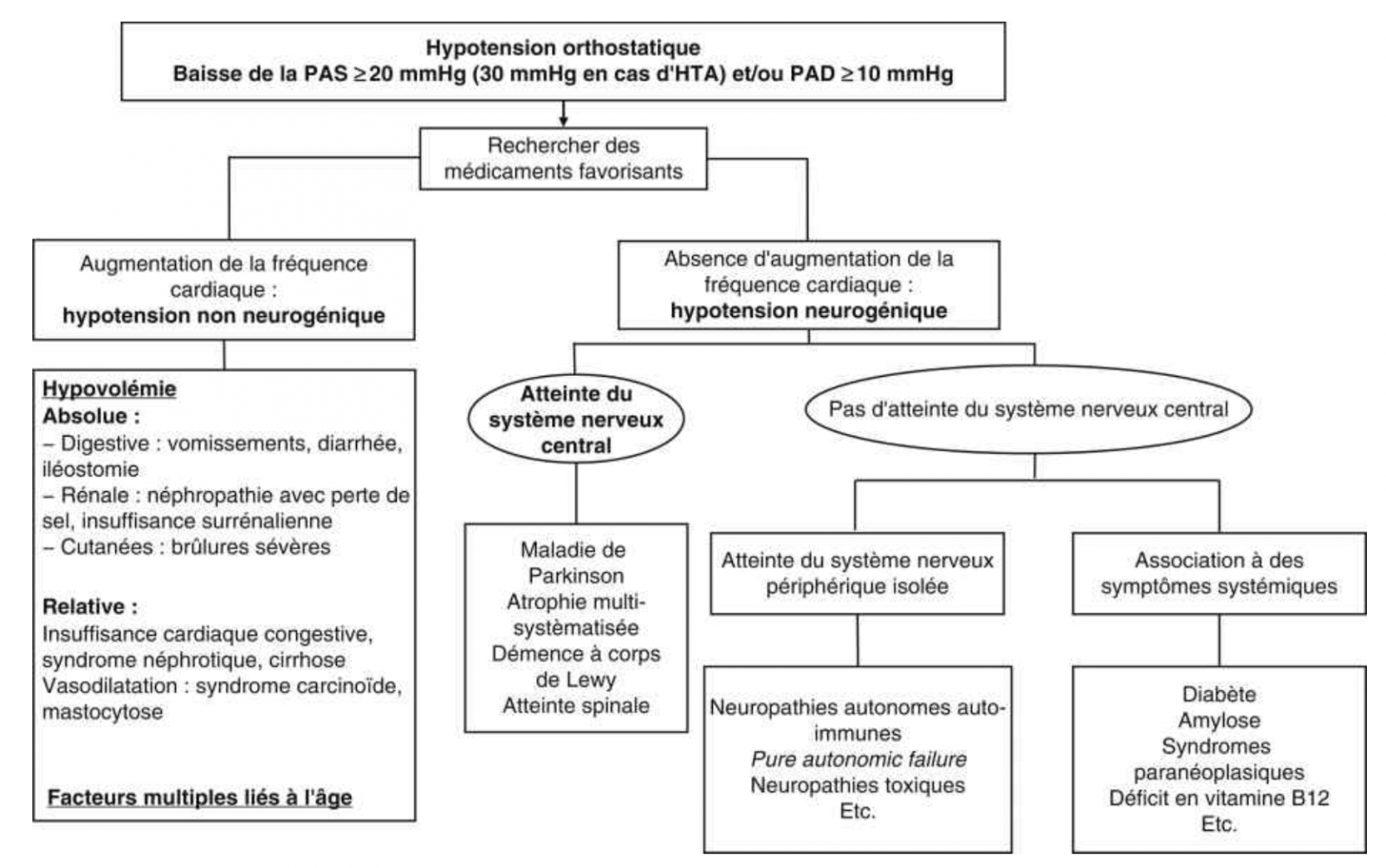
- L’hypotension orthostatique non neurogénique ou sympathotonique est définie par une augmentation de la fréquence cardiaque en présence d’un système nerveux autonome fonctionnel ;
- L’hypotension orthostatique neurogénique est définie par l’absence de compensation chronotrope et résulte d’atteintes du système nerveux central ou périphérique responsables d’une altération du système nerveux autonome.
- Si la variation de fréquence cardiaque concomitante de la chute de pression artérielle est cruciale pour distinguer les hypotensions orthostatiques neurogéniques ou non, le seuil exact à retenir n’est pas consensuel. Une étude multicentrique américaine a récemment proposé un seuil de variation de fréquence cardiaque de 17/min comme ayant une sensibilité et une spécificité optimales.1
- Si l’hypotension orthostatique n’est pas toujours symptomatique, inversement, intolérance à l’orthostatisme n’est pas synonyme d’hypotension orthostatique et il faut savoir évoquer les diagnostics différentiels, comme le syndrome de tachycardie posturale orthostatique, défini par une augmentation de la fréquence cardiaque supérieure à 30/min à l’orthostatisme accompagnée d’une sensation de malaise, ou des syncopes vasovagales ou réflexes.1
D) Bilan étiologique
Le bilan chez un patient présentant une hypotension orthostatique est guidé par les principales pathologies en cause et comprend au minimum :
- un interrogatoire et examen physique et neurologique, à la recherche de:
- Symptômes systémiques : polyurie (diabète), bandelette urinaire pour recherche de protéinurie (évocatrice d’amylose en cas de polyneuropathie associée) ou glycosurie (diabète)
- Symptômes neurologiques centraux : symptômes extrapyramidaux ou cérébelleux notamment
- Symptômes neurologiques périphériques, dont l’ensemble des signes d’atteinte du système nerveux autonome : atteinte digestive (gastroparésie, constipation), sudomotrice (anhydrose), pupillomotrice (photophobie, déficit d’accommodation), sexuelle (dysfonction érectile) ou vésicosphinctérienne (troubles mictionnels)
- un électrocardiogramme 12 dérivations.
- un bilan biologique comprenant : NFS, ionogramme sanguin et urinaire, glycémie ± HbA1c, électrophorèse des protides sériques, cortisolémie, voire test au Synacthène® (tétracosactide).
EXAMENS COMPLÉMENTAIRES
A) Médicaments
- Les médicaments sont la première cause d’hypotension orthostatique à rechercher.
- Parmi les médicaments antihypertenseurs, les bêtabloquants, α-bloquants et diurétiques sont les plus pourvoyeurs d’hypotension orthostatique.
- De nombreuses autres classes médicamenteuses sont pourvoyeuses d’hypotension orthostatique, parmi lesquelles les antipsychotiques, certains antidépresseurs, les antiparkinsoniens, les opiacés, les vasodilatateurs...1
B) Hypotension orthostatique neurogénique (dysautonomie)
- L’hypotension orthostatique neurogène est habituellement associée à une absence d’augmentation de la fréquence cardiaque à l’orthostatisme. Le dépistage d’une dysautonomie peut nécessiter la réalisation d’une mesure ambulatoire de la pression artérielle sur 24 heures (MAPA) (à la recherche de PA basses au lever et au décours des repas, d’une absence de baisse nocturne de la PA ou d’une HTA de décubitus, d’une variabilité tensionnelle exagérée).1
- Si la forme neurogénique ne représente qu’environ 10 % des cas d’hypotension orthostatique, certaines causes présentent une importance particulière du fait de leur gravité et/ou de leur spécificité thérapeutique.1
- Parmi elles, les α-synucléopathies forment une famille de pathologies caractérisée par des dépôts d’α-synucléine dans le cytoplasme des neurones (maladie de Parkinson, démence à corps de Lewy, dysautonomie pure) ou des cellules gliales (atrophie multisystématisée), responsables d’une atteinte du système nerveux autonome avec hypotension orthostatique dans 30 à 60 % des cas.1
- Les neuropathies périphériques comprenant une atteinte du système nerveux autonome, comme les neuropathies diabétique, amyloïde, auto-immune, paranéoplasique, héréditaire ou toxique (ex : vincristine), s’accompagnent également fréquemment d’hypotension orthostatique.1 1
C) Hypotension orthostatique non neurogénique
- Les principaux facteurs inducteurs d’hypotension orthostatique non neurogénique sont :
- L’hypovolémie absolue (diarrhées, déshydratation, insuffisance surrénalienne) ou relative (vasodilatation liée à la chaleur, l’alcool, cirrhose, insuffisance cardiaque). L’hypovolémie peut être suspectée devant l’accélération de plus de 20 bpm de la fréquence cardiaque en position debout.1
- Le déconditionnement musculaire, observé aussi bien chez les patients âgés hospitalisés que chez les astronautes après des vols en apesanteur, peut également favoriser une hypotension orthostatique.
- Après une enquête étiologique exhaustive, 40 % des patients, essentiellement des patients âgés, ont une hypotension orthostatique étiquetée idiopathique qui résulte probablement de facteurs multifactoriels intriqués, comme la rigidité artérielle, la réduction de la compliance ventriculaire gauche, la diminution de la sensation de soif, la polymédication et l’atténuation de la sensibilité des barorécepteurs.1
DIAGNOSTICS DIFFÉRENTIELS
Votre texte ici
ÉTIOLOGIE
Votre texte ici
COMPLICATIONS
Votre texte ici
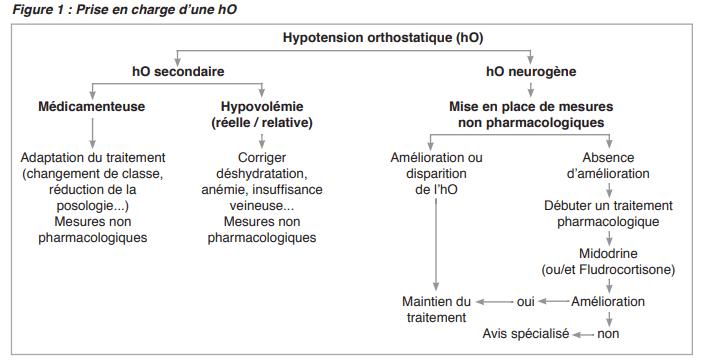
PRISE EN CHARGE THÉRAPEUTIQUE
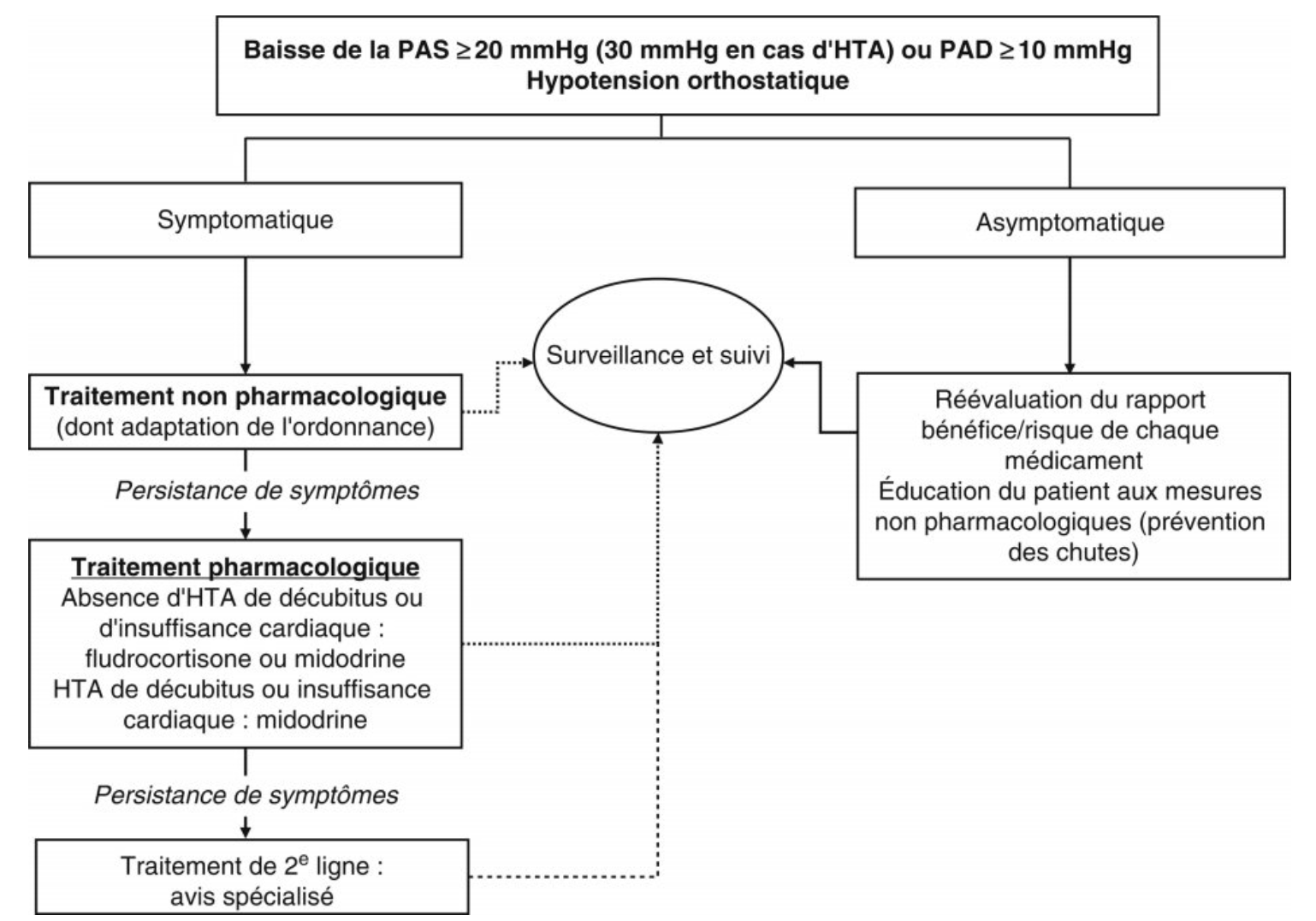
À l’inverse de l’hypertension, le traitement de l’hypotension orthostatique ne s’appuie pas sur une cible tensionnelle mais repose sur la résolution des symptômes et la prévention des chutes, tout en limitant le développement d’une hypertension de décubitus, détectée idéalement par mesure ambulatoire de la pression artérielle.
A) Traitement étiologioque
- En cas d’hO secondaire, la prise en charge repose sur l’éviction ou le traitement de la cause :1
- En cas d’origine médicamenteuse, il est recommandé de réviser le traitement avec selon les cas : un arrêt, un changement de classe, un changement de dose ou d’horaire.
- En cas d’origine non médicamenteuse, il est recommandé de corriger l’hypovolémie ou la déshydratation.
- En cas d’hypertension nocturne, le recours à un antihypertenseur de courte durée d’action (et non la forme à libération prolongée) est proposé afin de couvrir la période nocturne (antagoniste calcique, ex : nitrendipine, nifédipine).
B) Traitement non pharmacologique
L’éducation des patients et les mesures non pharmacologiques sont les pierres angulaires du traitement de l’hypotension orthostatique. Elles sont le plus souvent suffisantes dans les cas d’hypotension orthostatique idiopathique et non neurogénique.
Evitement des situations à risque :1
- Eliminer les médicaments déclenchant ou aggravant l’hO.
- Le maintien d’un volume intravasculaire normal est primordial et une augmentation des apports hydrosodés (> 2 L d’eau et 8 g de sel par jour) est à conseiller.
- Lever progressif.
- Eviter l’exposition aux températures élevées, la consommation d’alcool et les repas abondants.
- Absorption d’eau avant le repas (400 ml) (si hO post prandiale)
- Le port d’une contention jambière exclusive est peu efficace, probablement en rapport avec la faible capacitance veineuse de ce secteur, et les contentions élastiques doivent, si tolérées, remonter jusqu’à l’abdomen.1
- Manœuvres de secours lors de l’apparition des symptômes orthostatique :
- Activation du réflexe gastropresseur : ingestion rapide d’eau froide, est efficace chez certains patients.
- Contraction musculaire : serrer fortement une petite balle dans sa main, a gripper ses deux mains devant le sternum et les écarter vigoureusement
- Augmentation du retour veineux : croisement de jambes, Incliner le buste en avant (faire semblant de lacer sa chaussure)
C) Traitement pharmacologique
1) Fludrocortisone
- La fludrocortisone (Flucortac®) est un minéralocorticoïde de synthèse qui augmente le volume intravasculaire par augmentation de la réabsorption rénale de sodium.
- La posologie initiale est de 50 μg (hors AMM).
- Son utilisation est limitée en cas d’insuffisance cardiaque et d’hypertension de décubitus.
2) Sympathomimétiques
a) La midodrine (Gutron®)
- C'est un agoniste des récepteurs α1-adrénergiques qui augmente les résistances vasculaires.1
- En raison de sa demi-vie courte (~ 4 heures), sa prescription doit être adaptée aux activités du patient, la première dose étant prise 30 minutes avant le premier lever et la dernière avant 16 h en raison du risque d’hypertension nocturne.
- La dose totale quotidienne varie considérablement selon les patients, de 2,5 à 37,5 mg, en raison du risque de tachyphylaxie en cas de prise prolongée.
b) Le L-ThreoDOPS (L-DOPS ou DroxiDopa)
- C'est un acide aminé de synthèse converti en noradrénaline par la DOPA-décarboxylase.
- Son efficacité dans les hypotensions orthostatiques neurogéniques a été établie1 et cette molécule est disponible en France dans le cadre d’une ATU.
D) Cas complexes 1
- Il est recommandé d’adresser à un centre spécialisé les patients symptomatiques mais chez lesquels l’hO n’a pas pu être mise en évidence, ou chez qui l’hO persiste malgré la prise en charge.
- Dans ces centres, un tilt test (table basculante) peut être effectué pour affiner le diagnostic étiologique, des mesures plus précises et des tests d’exploration du système nerveux autonome peuvent être proposés.
- Une prise en charge thérapeutique particulière peut y être initiée (prescription hors AMM) : Des traitements, comme l’érythropoïétine, la pyridostigmine, l’atomoxétine, la yohimbine ou l’octréotide sont réservés à des patients réfractaires ou à des indications spécifiques.
ÉVOLUTION/PRONOSTIC
- En plus de son association à des maladies sévères, l’hypotension orthostatique est porteuse d’une valeur pronostique péjorative par elle-même.
- Elle augmente le risque de chutes et la morbimortalité associée.
- Elle est un facteur de risque indépendant d’évènements cardiovasculaires, tels que les accidents vasculaires cérébraux, l’infarctus du myocarde, l’insuffisance cardiaque, d’insuffisance rénale chronique et de mortalité.1
- La présence d’une hypertension de décubitus participe probablement à ce risque cardiovasculaire accru.1 1
PRÉVENTION
Votre texte ici
SURVEILLANCE
Votre texte ici
CAS PARTICULIERS
Votre texte ici
Résumé