Syndrome de Takotsubo

Mise à jour
10/05/2021
Introduction/Généralité
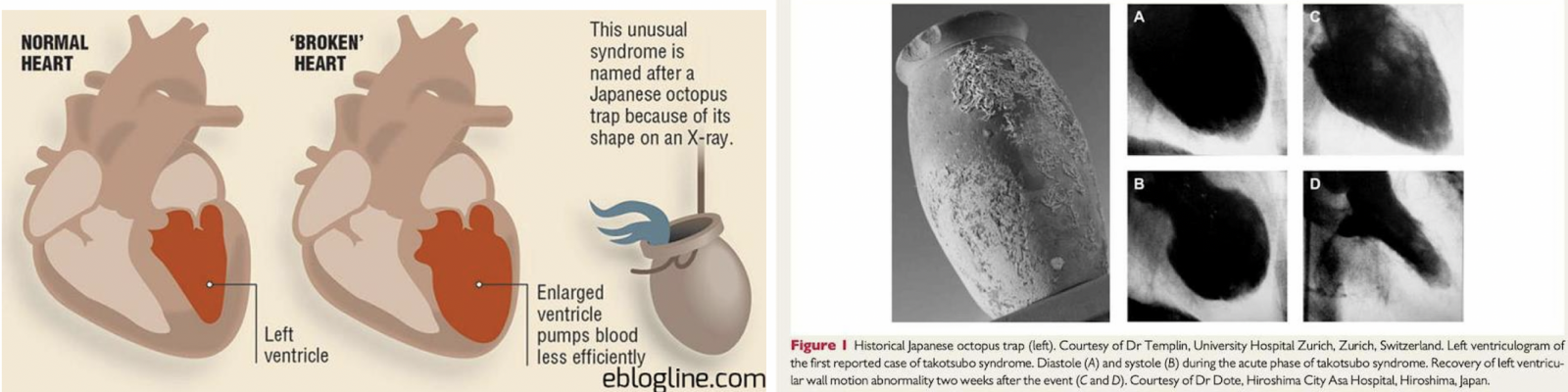
- Le syndrome de Takotsubo1 (“piège à poulpe”) tire son nom du mot japonais décrivant la forme particulière de la cavité ventriculaire gauche à la fin de la systole chez une majorité des patients qui souffrent de cette pathologie (en français, on l'aurait plutôt nommé “syndrome de l'amphore”).
- Le ballonnement à l'apex du coeur et le rétrécissement à sa base qui ont donc inspiré le nom de cette cardiomyopathie, ne sont pourtant pas présents chez tous les patients : les images du ventricule gauche montrent une grande hétérogénéité.
- Également appelé cardiomyopathie de stress, syndrome de ballonisation apicale transitoire du ventricule gauche ou syndrome du cœur brisé, la cardiomyopathie de Takotsubo se caractérise par une dysfonction aiguë transitoire et une déformation ventriculaire gauche à type de ballonisation apicale associée à un sus-décalage du segment ST à l’électrocardiogramme et à une élévation modérée de la troponine sans anomalie notable à la coronarographie.
- La cardiomyopathie de Takotsubo mime un syndrome coronaire aigu : c’est un diagnostic d’élimination (Ses symptômes évoquent fortement ceux de l'infarctus du myocarde ou du phéochromocytome).1
Historique
- Le terme syndrome de takotsubo (TTS) a été introduit pour la première fois lorsque Hikaru Sato et al. ont publié un rapport sur cinq cas dans un manuel médical japonais en 1990. Le premier cas de TTS de cette série a été traité en 1983 à l'hôpital de la ville d'Hiroshima. Une femme de 64 ans avait présenté une douleur thoracique aiguë compatible avec une infarctus du myocarde aigu, des modifications électrocardiographiques typiques (ECG), mais des artères coronaires saines et une apparence inhabituelle du ventricule gauche (LV) avec un cou étroit et un aspect de montgolfière apicale (balkanisation apicale) durant la systole. Fait intéressant, les anomalies marquées du mouvement de la paroi sur la ventriculographie gauche ont disparu après 2 semaines. Au fil du temps, le TTS a été plus fréquemment diagnostiqué au Japon.
- Par conséquent, on a d'abord supposé que ce trouble ne concernait que les personnes d'origine asiatique, car le TTS était complètement inconnu du monde occidental jusqu'à la publication des premiers cas par des groupes de recherche français et américains à la fin des années 1990.1 1
- Le syndrome de Takotsubo a acquis une notoriété internationale parmi les chercheurs et les médecins lorsque Wittstein et al.1 ont fait part de leurs conclusions dans le New England Journal of Medicine en 2005. Depuis lors, le TTS a été plus fréquemment reconnu dans le monde entier, mais reste encore sous-estimé et souvent mal diagnostiqué.1 1
PHYSIOPATHOLOGIE
- Les mécanismes physiopathologiques précis du TTS ne sont pas encore complètement élucidés.
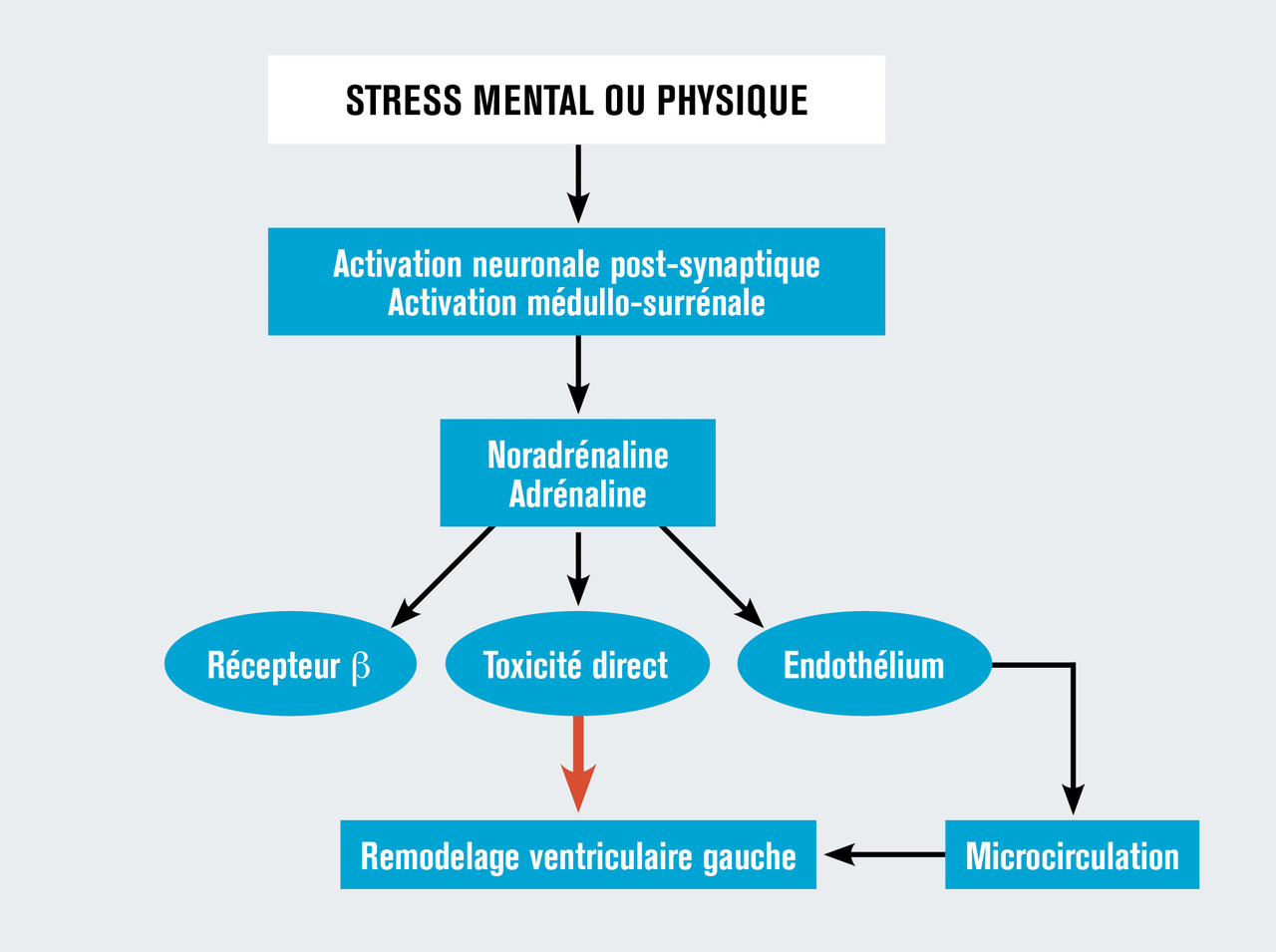
- Néanmoins, plusieurs études ont montré le rôle central du système nerveux sympathique qui, à l’occasion d’un facteur déclenchant émotionnel, physique ou combiné, déverse un excès de catécholamines à l’origine des troubles de cinétique myocardique.1
- Le mécanisme par lequel les catécholamines entraînent ces anomalies de contraction n’est pas clairement connu actuellement. Plusieurs hypothèses font l’objet de recherche : spasme coronaire épicardique, dysfonction microcirculatoire, toxicité des catécholamines sur les cardiomyocytes, activation et inhibition des voies de survie cardiomyocytaire.
ÉPIDÉMIOLOGIE
- Depuis le rapport initial des cardiologues japonais il y a 25 ans, le syndrome de Takotsubo est de plus en plus reconnu dans divers pays sur les six continents.
- On estime que le syndrome de Takotsubo représente 1 à 3 % des patients avec suspicion de syndrome coronaire aigu.1 1 Cette proportion augmente jusqu’à 5 à 6 % dans une population uniquement féminine présentant des suspicions STEMI.1
- Aux États-Unis, le syndrome de Takotsubo représente 0,02 % des hospitalisations.1
- Son incidence serait de 30 nouveaux cas par million d’habitants et par an en Île-de-France.1
- Le taux de récidive du TTS est estimé à 1,8%/an.1
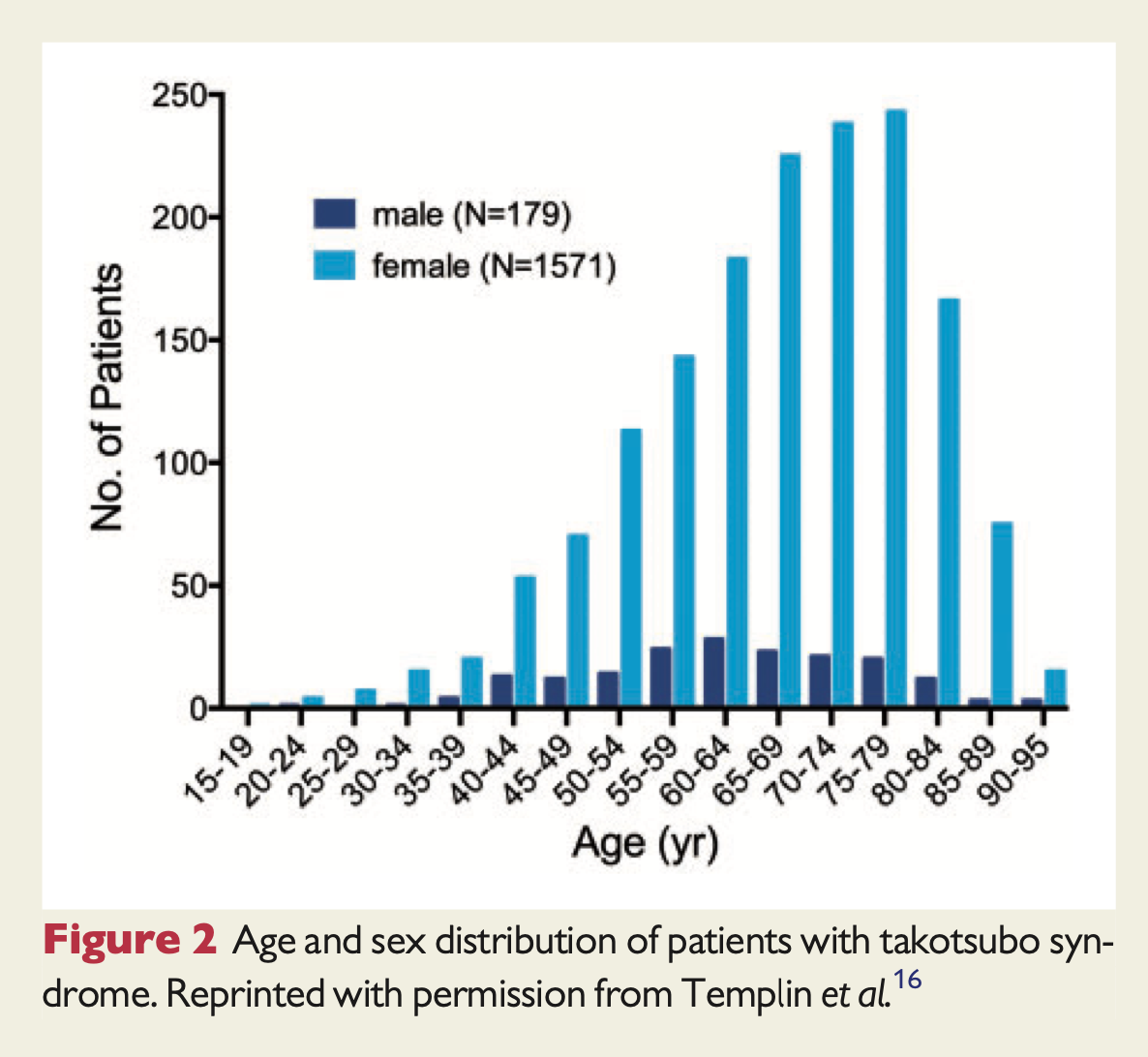
- D'après la littérature publiée, environ 90% 1 des patients TTS sont des femmes âgées en moyenne de 67 à 70 ans 1 et environ 80% ont plus de 50 ans (figure 2).1
- Une femme de plus de 55 ans a 5 fois plus de risque de développer un TTS qu’une femme plus jeune, et 10 fois plus qu’un homme.1
- Avec une prise de conscience croissante du TTS, les patients masculins sont diagnostiqués plus souvent, en particulier après un événement déclencheur physique. 1 Le TTS a également été décrit chez des enfants 1 1 dont le plus jeune patient atteint de TTS était un nouveau-né prématuré né au cours de la 28e semaine de grossesse. 1
- Les données actuelles sur les différences raciales sont incohérentes et les études à grande échelle font défaut. Cependant, il a été signalé que le TTS semble être rare chez les Afro-Américains et les Hispaniques,1 alors que la plupart des cas signalés aux États-Unis étaient des Caucasiens.1 En outre, il a été signalé que les patients d’origine afro-américaine ont davantage de complications à l’hôpital, telles que la détresse respiratoire, les accidents vasculaires cérébraux et nécessitent plus fréquemment une ventilation mécanique par rapport aux Caucasiens et aux Hispaniques.1 Concernant les différences ECG, il a été démontré que l'allongement de l'intervalle QT ainsi que l'inversion des ondes T sont plus souvent signalées chez les femmes afro-américaines avec TTS.1
- Une étude 1 souligne que pendant la pandémie de Covid-19, le nombre de nouveaux cas de Takotsubo a été multiplié par 4,58 dans plusieurs pays, touchant des personnes peu ou pas malades de la Covid. En cause, l’excès de stress psychosocial et la précarité économique.
FACTEURS DE RISQUES
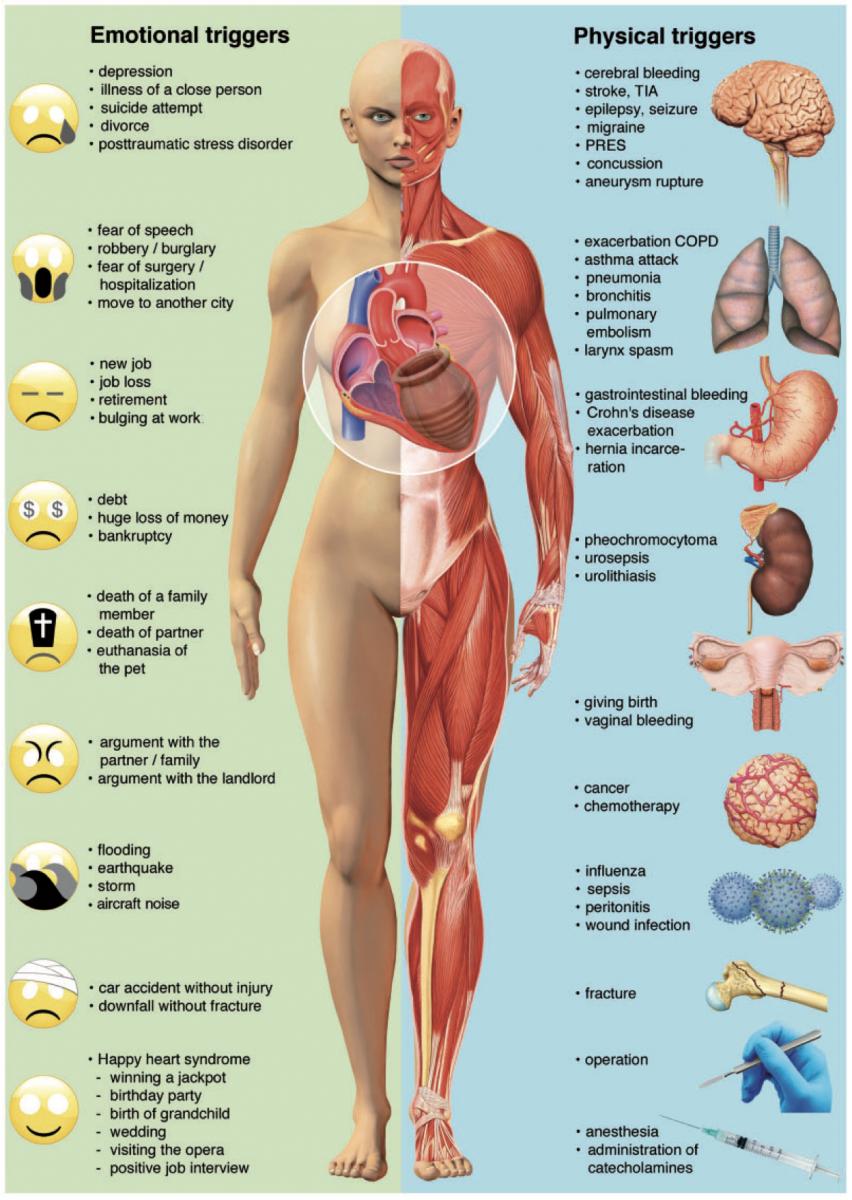
A) Facteurs déclenchants psychique (60%) et physique (40%) : 1
- Les facteurs déclenchants précédemment décrits peuvent potentiellement toucher n’importe quel individu au cours de sa vie. Pourtant, une partie seulement des patients exposés à de tels événements vont développer un TTS. Certains en présenteront même à plusieurs reprises. Ce constat est en faveur de l’existence de facteurs de risque prédisposant à la survenue d’un TTS.
B) Facteurs prédisposants :
- La nette prépondérance épidémiologique des femmes en âge post-ménopausique suggère une influence hormonale dans la genèse d’un TTS. Bien que des données montrant clairement un lien direct entre le taux d’œstrogènes et le développement d’un TTS manquent, plusieurs mécanismes physiopathologiques sont envisagés. Ainsi, il est établi que les œstrogènes influencent le tonus vasomoteur en régulant la production endothéliale de NO. Ils sont également capables d’une atténuation de la vasoconstriction liée aux catécholamines.
- L’existence d’un support génétique au TTS est également suspectée devant l’existence de cas groupés au sein d’une même famille. Il ne s’agit probablement pas de la mutation de séquence d’un gène unique mais bien de l’interaction entre des facteurs environnementaux et un polymorphisme génétique touchant en particulier les gènes codant les récepteurs adrénergiques.
- Enfin, une importante prévalence de troubles psychiatriques et/ou neurologiques a été identifiée au sein des cohortes de patients atteints de TTS.
EXAMEN CLINIQUE
- Dans la plupart des cas, la présentation initiale est une douleur thoracique, une dyspnée ou une syncope et sont donc indiscernables du SCA. Le registre OFSETT a inclus 117 patients ayant un tableau compatible avec le diagnostic de cardiomyopathie de Takotsubo.1 Les symptômes à l’admission étaient : une douleur thoracique (80,5 %), une dyspnée (24,1 %), une syncope (6,1 %), une insuffisance cardiaque aiguë (6,1 %), un choc cardiogénique (3,5 %), une arythmie (3,3 %). Un événement de stress initial était retrouvé dans 64,3 % des cas, plus souvent mental (70,4 %) que physique (26,1 %). Il est convenu actuellement de distinguer les stress primaires occasionnels (décès de proche, accident…) des stress secondaires à une agression médicale ou chirurgicale.
- Parfois, le TTS est diagnostiqué devant la découverte fortuite de modifications ECG ou une élévation des biomarqueurs cardiaques.
- Il est intéressant de noter que les patients avec un facteur déclenchant physique, en particulier d’origine neurologique (AVC, épilepsie..), 1 1 ont des symptômes de TTS le plus souvent peu marqués, à l’inverse de ceux avec un facteur déclenchant émotionnel chez qui le tableau sera plus bruyant (douleur thoracique et palpitations en particulier).1
EXAMENS COMPLÉMENTAIRES
A) Electrocardiogramme
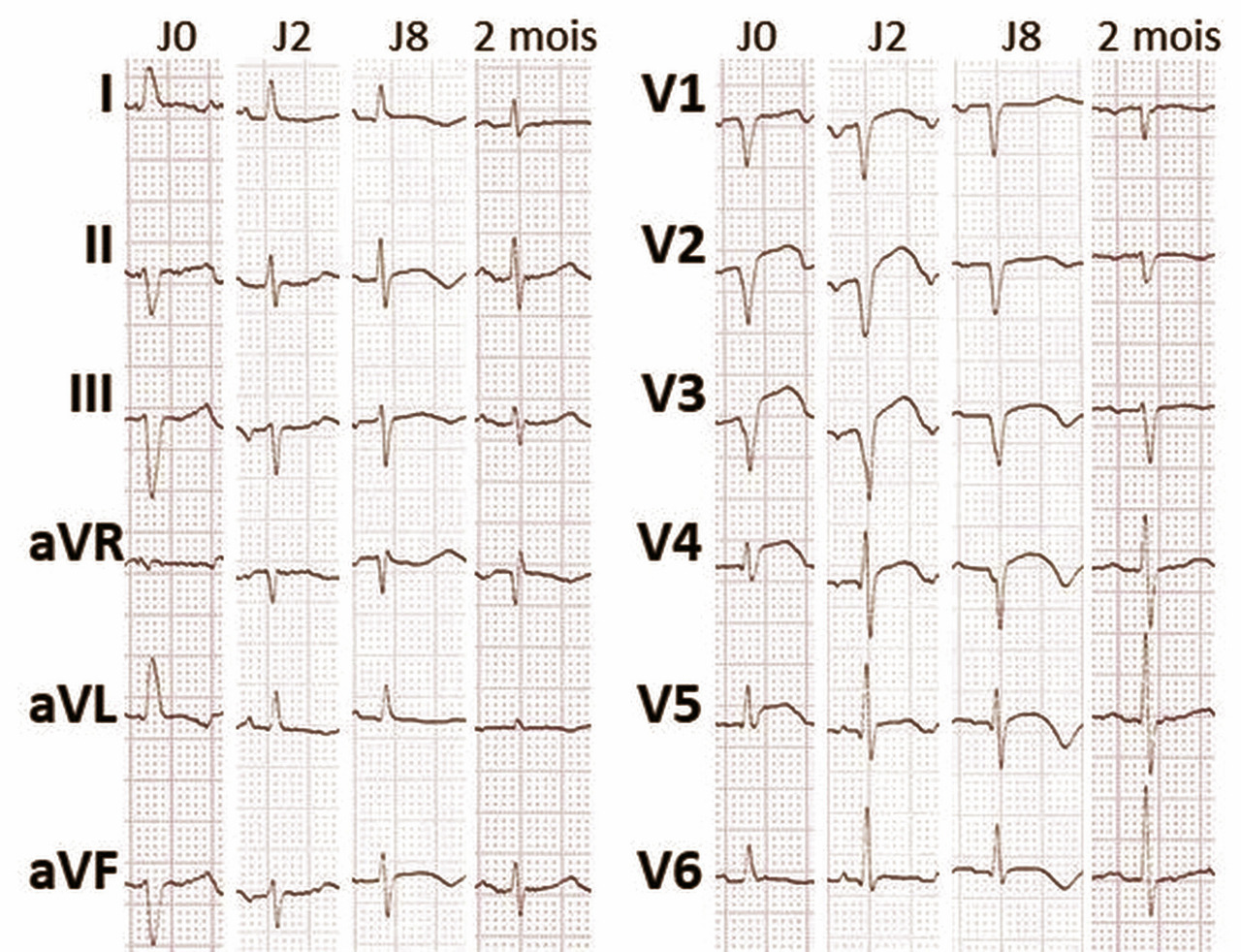
- L’ECG initial est anormal dans la plupart des cas. On retrouve dans le registre OFSETT des signes évoquant un syndrome coronaire aigu avec, par ordre de fréquence, une inversion de l’onde T (71,6 %), le plus souvent en antérieur (78,4 %) et en particulier en V4, V5, V6, puis un sus-décalage de ST (41,7 %) en antérieur (95,7 %) surtout en V2, V3 (80 %) et enfin une onde Q (29,1 %) également le plus souvent en antérieur (76,6 %) en V1, V2, V3 (73 %).1
- Comme dans un SCA, le territoire des anomalies ECG correspond aux segments myocardiques touchés. La plupart du temps, elles sont donc retrouvées dans le territoire antéro-septo-apical, mimant ainsi un infarctus antérieur.
A l’image d’un SCA, l’ECG d’un patient atteint de TTS évolue dans le temps. L’évolution se fait en trois phases :
- Dans les 48 premières heures on observe un sus-décalage de ST et parfois une inversion de T et/ou une onde Q,
- puis avant le troisième jour une disparition de l’onde Q avec persistance du sus-décalage de ST, qui va régresser pour ne laisser,
- au-delà du troisième jour que les ondes T inversées, qui peuvent persister jusqu’à 1 à 2 mois.
- D’autres anomalies ECG plus rarement rencontrées ont été décrites. Il peut s’agir d’ondes Q antérieures qui régresseront progressivement au cours du temps, de QRS fragmentés ou encore d’un microvoltage en rapport avec l’œdème myocardique. L’apparition d’un bloc de branche gauche a été retrouvée chez 5 % des TTS du registre InterTAK. Enfin, la présence d’un sous-décalage du segment ST est rare et reste davantage en faveur d’un SCA.
B) Biologie
- La troponine est augmentée à l’admission mais présentera un pic faible (moins important que dans l’infarctus du myocarde). La méta-analyse de 13 registres 1 trouve une augmentation de la troponine dans 85 % des cas. Dans une étude, le taux moyen de troponine est de 0,17 à 2,14.1
- Le BNP et le NT-proBNP sont significativement élevés comme reflet de la dysfonction myocardique régionale de manière plus importante que dans l’infarctus du myocarde. Dans une étude, le NT-proBNP est élevé en moyenne à 4 382 pg/mL.1
- Il existe donc une dissociation entre la troponine faiblement augmentée et le BNP fortement élevé.
- De nouveaux biomarqueurs font l’objet de recherches afin d’apporter une aide à la distinction entre TTS et SCA mais ne sont pas actuellement utilisés en routine (IL-6, microRNA circulants, cytokines).
C) L’échocardiographie transthoracique
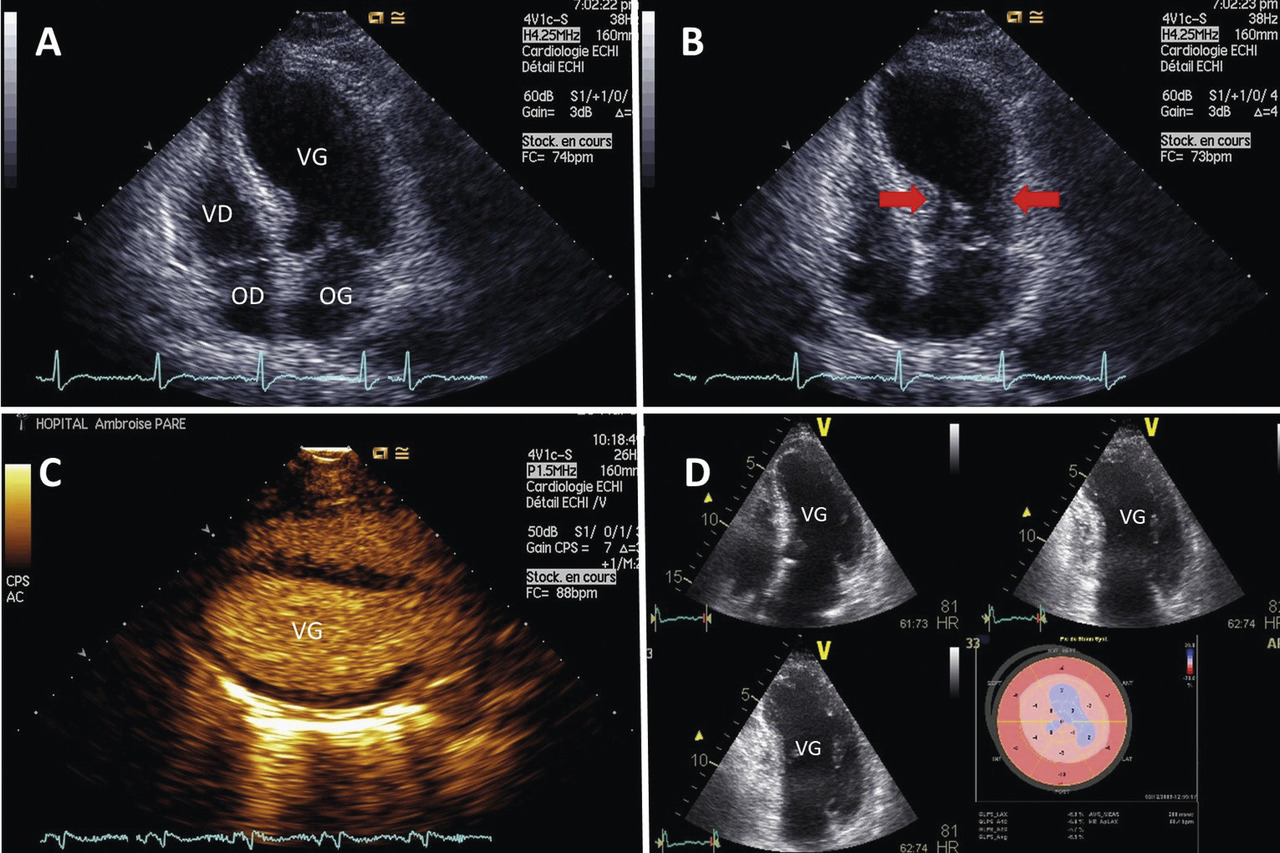
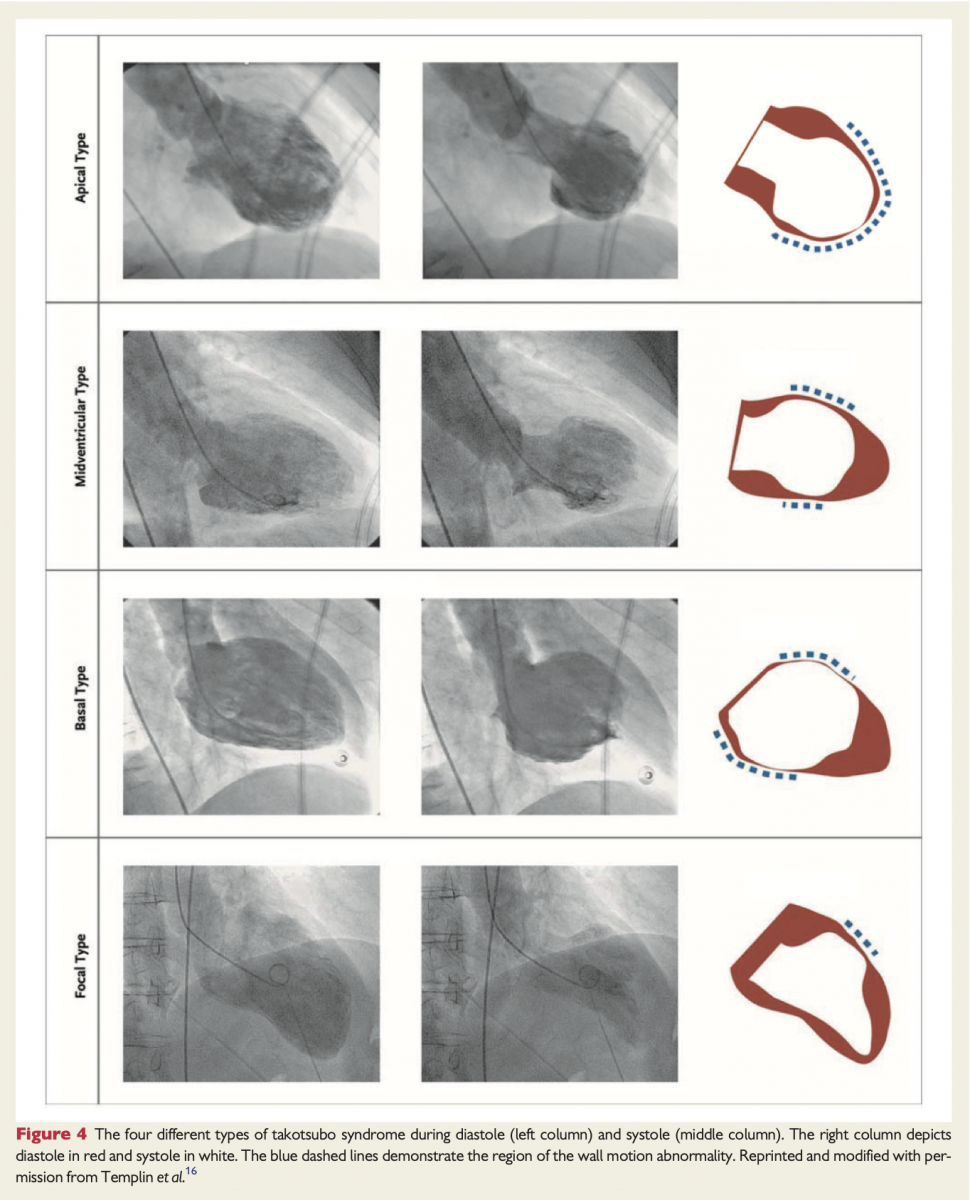
- L’échocardiographie, toujours réalisée, montre à la phase aiguë des renseignements sur la morphologie du ventricule gauche. Les troubles de cinétique s’étendent au-delà des territoires de systématisation coronaire et apparaissent circulaires au strain. On distingue trois principales formes de Takotsubo selon la morphologie du VG :
- Forme typique : akinésie des portions apicales et moyennes du VG, seule la collerette basale est contractile (70 à 80 % des cas).1
- Forme médiane (20 à 30 %) : seules les portions moyennes sont akinétiques.
- Forme inversée (1 %) : akinésie des portions basales.
- La forme focale, récemment décrite, est exceptionnelle.
- Elle montre une dysfonction systolique ventriculaire gauche avec fraction d’éjection (FEVG) abaissée en moyenne à 41,7 ± 10,1 %,1 une dysfonction diastolique associée parfois
- Elle recherche un retentissement ventriculaire droit. En cas d’atteinte ventriculaire droite, une dilatation est le plus souvent observée avec hypokinésie ou akinésie de la paroi libre et de l’apex.
- On note parfois une obstruction dynamique intraventriculaire gauche associée ou non à une insuffisance mitrale.1
- Elle peut détecter un thrombus intraventriculaire gauche.
D) La coronarographie éventuellement couplée à une ventriculographie
- Elle doit être réalisée en urgence devant un sus-décalage du segment ST. En effet, la cardiomyopathie de Takotsubo étant un diagnostic d’élimination, la coronarographie doit toujours être réalisée afin d’exclure une occlusion coronaire.
- L’absence de lésion coronaire associée à des troubles de cinétique typiques à la ventriculographie posent le diagnostic de TTS. Dans le registre OFSETT, elle a été pratiquée dans 98,7 % des cas, se révélant normale dans 77,9 % et ne montrant que des anomalies mineures dans 22,1 % des cas.
- Néanmoins, comme vu précédemment, la présence d’une atteinte coronarienne significative n’exclut plus le diagnostic de TTS. Dans ce cas, il faut comparer les artères lésées et les territoires myocardiques dont la cinétique est diminuée, à la recherche d’un mis-match entre la perfusion et la contraction. Le signe du « téton apical » peut être particulièrement intéressant dans cette situation. En effet, dans le TTS apical typique, la partie toute distale de l’apex garde souvent une contraction conservée contrastant avec le reste de l’apex hypokinétique voire akinétique.
E) Imagerie par résonance magnétique
- Elle doit être réalisée chaque fois que possible, car outre les renseignements morphologiques et sur la fonction ventriculaire, elle écarte les diagnostics de cardiopathie ischémique et myocardite devant l’absence de rehaussement tardif après injection de gadolinium (L’IRM ne peut pas être réalisée à la phase aiguë dans la plupart des centres mais elle garde un intérêt à la phase subaiguë puisqu’elle permet, en plus de l’évaluation de la fonction ventriculaire, l’analyse de la paroi myocardique et la recherche d’œdème, d’inflammation ou de nécrose).
- Entre janvier 2005 et janvier 2008, 6 100 coronarographies de syndromes coronaires aigus retrouvant 59 patients avec coronarographie normale et ballonisation à la ventriculographie (1 %). L’imagerie par résonance magnétique a confirmé un infarctus du myocarde pour 13 d’entre eux (22 %), une myocardite pour 8 (13,6 %) et une cardiomyopathie de Takotsubo pour 38 (64,4 % dont 36 femmes d’âge moyen 73 ± 10 ans), avec un contrôle à 3 mois des cardiomyopathies de Takotsubo qui montrait une normalisation du ventricule gauche.1
- Enfin, l’imagerie nucléaire apporte également de nombreuses informations concernant l’évaluation de la perfusion, du métabolisme et de l’innervation coronarienne.
DIAGNOSTIC
- Le diagnostic de TTS est souvent difficile car le tableau peut ressembler étroitement à celui du SCA concernant les anomalies ECG et les biomarqueurs, alors qu'un outil peu invasif largement répandu permettant un diagnostic rapide et fiable du TTS fait actuellement défaut: l'angiographie coronarienne avec ventriculographie gauche est considérée comme l'étalon-or outil de diagnostic pour exclure ou confirmer le TTS.
- Sur la base des connaissances actuelles, ont été développé de nouveaux critères de diagnostic internationaux (critères de diagnostic InterTAK, tableau 1) pour le diagnostic du TTS qui peuvent aider à améliorer l'identification et la stratification du TTS.
A) Critères diagnostiques internationaux de TTS (critères interTAK) :1

- Dysfonction ventriculaire gauche transitoire (hypokinésie, akinésie ou dyskinésie) avec ballonisation apicale ou troubles de cinétique médians, basaux ou focaux. Une atteinte ventriculaire droite peut être associée. Ces troubles de cinétique pariétale transitoires dépassent en général un territoire de systématisation vasculaire ; toutefois, de rares cas peuvent exister avec atteinte d’un territoire artériel (TTS focal).
- Un facteur déclenchant émotionnel, physique ou combiné peut précéder la survenue du syndrome de takotsubo.
- Des troubles neurologiques (hémorragies sous-arachnoïdiennes, AVC, AIT, ...) ou un phéochromocytome peuvent être des facteurs déclenchants d'un syndrome de TTS.
- Des modifications de l’ECG sont présentes (sus- ou sous-décalage du segment ST, inversion des ondes T, QTc prolongée). Cependant, il existe de rares cas sans anomalie ECG.
- Les biomarqueurs cardiaques (troponine et créatine kinase) sont modérément élevés dans la plupart des cas. Une élévation significative du BNP est fréquente.
- Une atteinte coronarienne significative n’est pas en contradiction avec un syndrome de takotsubo.
- Il n’existe pas d’argument en faveur d’une myocardite (l'IRM cardiaque est recommandée pour exclure une myocardite infectieuse et confirmer le diagnostic du syndrome de takotsubo.)
- Les femmes post-ménopausique sont principalement affectées.
B) Score diagnostique InterTAK
- Le score diagnostique InterTAK (figure 3) a été développé afin d’aider les cliniciens à distinguer SCA et TTS et pour prédire la probabilité de présence d’un TTS.1
- Il comprend 7 paramètres cliniques et électrocardiographiques qui peuvent donc être recueillis facilement dès l’admission aux Urgences.
- Il s’agit d’un score continu avec un total maximal de 100 points. Un score de 30 points représente une probabilité de TTS inférieur à 1 % et un score de 70 points correspond à une probabilité de TTS d’environ 90 %.
- Score diagnostique InterTAK
C) Algorithme diagnostique
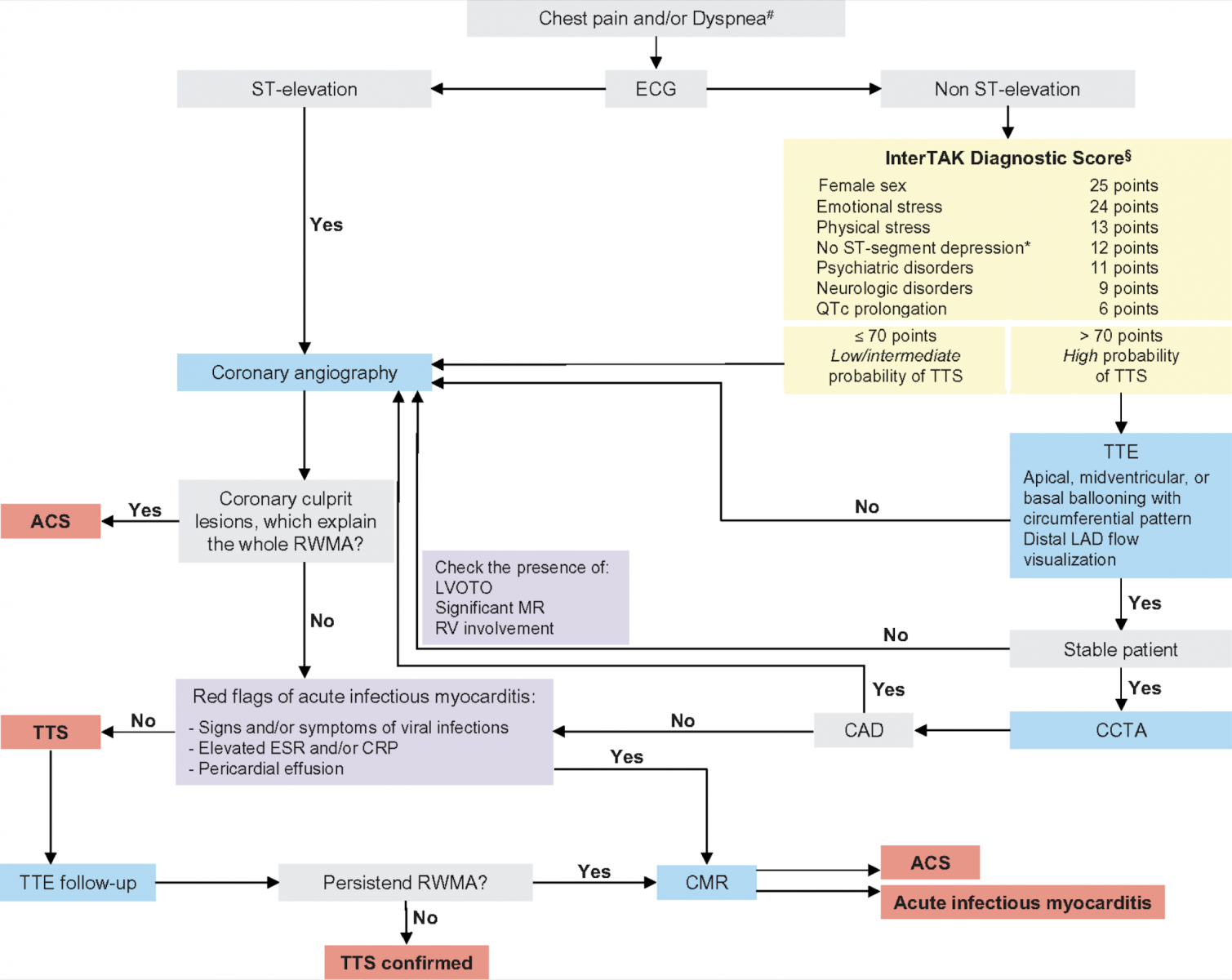
- En intégrant toutes ces données, les experts de l’ESC ont proposé un algorithme de prise en charge diagnostique du TTS.
- Devant une douleur thoracique et/ou une dyspnée, tout patient avec un sus-décalage du segment ST doit bénéficier en urgence d’une coronarographie.
- En l’absence de sus-décalage, la suspicion de TTS doit mener au calcul du score InterTAK. Si celui-ci retrouve une probabilité faible ou intermédiaire de TTS (≤ 70 points), une coronarographie doit être réalisée. En présence d’une probabilité forte (> 70 points), l’échocardiographie peut être réalisée en première intention. En présence des anomalies de cinétique typiques du TTS chez un patient stable, un coroscanner pourra être programmé afin d’éliminer une maladie coronaire. En l’absence d’atteinte coronarienne, la recherche de signes de myocardite doit être systématique (virose, augmentation de la CRP, épanchement péricardique). Au moindre doute, une IRM cardiaque devra être demandée.
DIAGNOSTICS DIFFÉRENTIELS
A) Le phéochromocytome :
- Tumeur neuroendocrine dérivée des cellules entérochromaffines de la glande surrénale qui peut conduire à une “tempête de catécholamines” avec dysfonction ventriculaire gauche, anomalies ECG et biomarqueurs accrus ainsi qu'une hypercontraction des sarcomères et une nécrose de la bande de contraction indiscernable du TTS.
- Nonobstant la plupart des critères diagnostics ont exclu le phéochromocytome comme une cause de TTS.1 1 1 1 1
- Les critères japonais soulignent que le phéochromocytome est un dysfonctionnement myocardique de type TTS. Le phéochromocytome est également inclus en tant que cause secondaire de TTS dans les critères diagnostiques du HFA de l'ESC.
B) Syndrome coronarien aigue
- Un SCA concomitant est rapportée avec une prévalence allant de 10–29%.1
ÉTIOLOGIE
COMPLICATIONS
- Bien que le TTS soit une pathologie par essence réversible, l’instabilité hémodynamique et électrophysiologique qu’elle entraine à la phase aigüe expose les patients qui en sont victimes à des complications potentiellement graves. Un trigger physique, une pathologie neurologique ou psychiatrique aigüe, un taux de troponine supérieur à 10 fois la normale ou encore une FEVG altérée sont des facteurs de mauvais pronostic. Les hommes sont également plus à risque d’évolution défavorable.
- Au plan hémodynamique, les complications les plus fréquentes sont l’insuffisance cardiaque aigüe qui peut aller jusqu’au choc cardiogénique. Dans la forme apicale, l’hyperkinésie des segments basaux peut être à l’origine d’une obstruction dynamique de la chambre de chasse ventriculaire gauche (LVOTO), en particulier chez les patients avec bourrelet septal préexistant. L’apparition d’un gradient intra-ventriculaire gauche peut aussi être à l’origine d’une insuffisance mitrale par mouvement antérieur de la valve mitrale antérieure (SAM). Une insuffisance mitrale est ainsi présente chez 15 à 25 % des patients atteints de TTS.
- Au plan rythmique, les troubles du rythme ont un impact important dans l’évolution à court terme. Les troubles du rythme graves (torsade de pointe, tachycardie ventriculaire, fibrillation ventriculaire) sur-viennent dans 3 à 8 % des cas et sont une des causes principales de décès dans le TTS. Ils surviennent plus fréquemment à la phase toute aigüe du TTS c’est-à-dire dans les premiers jours et coïncident avec une négativation des ondes T dans le territoire antéro-latéral et avec l’allongement de l’espace QT. L’espace QT est un déterminant important dans la genèse des troubles du rythme ventriculaire, en particulier quand il excède 500 ms. Des études en IRM ont montré que l’allongement de l’espace QT était en relation avec l’œdème myocardique, lui-même pouvant favoriser les troubles du rythme.
- L’existence d’une hypokinésie voire d’une akinésie myocardique peut favoriser la formation d’un thrombus intra-ventriculaire, à risque d’embolisation périphérique.
- La récidive de TTS survient dans environ 5 % des cas, le plus souvent entre 3 semaines et 3 ans après le premier épisode. Le facteur déclenchant et la forme du TTS peuvent différer entre deux épisodes.
PRISE EN CHARGE THÉRAPEUTIQUE
- La prise en charge initiale doit être celle du SCA, jusqu’à exclusion de ce diagnostic.
- Il pourra pour la même raison recevoir avant la coronarographie les traitements recommandés pour un SCA.
- Une fois le syndrome de Takotsubo confirmé, et en raison de la dysfonction VG, bêtabloquants et IEC sont largement prescrits, jusqu’à la récupération complète de la fonction contractile.
- La suite du traitement dépend de la gravité de l’atteinte. 1
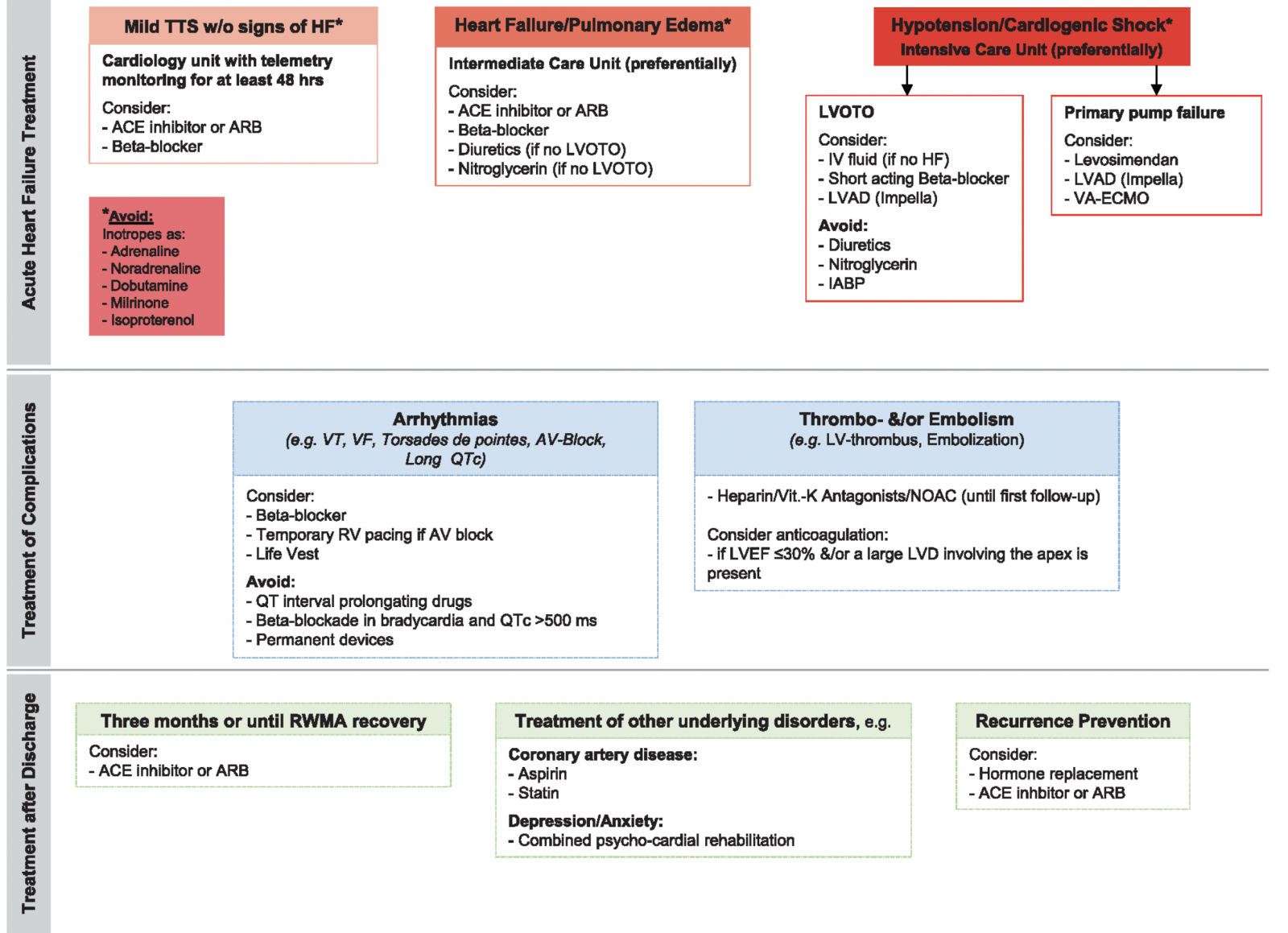
A) Choc cardiogénique
- Le patient doit être hospitalisé en Réanimation ou en Soins Intensifs. Il faut rapidement rechercher la présence d’une LVOTO par la recherche d’un gradient de pression intra-ventriculaire gauche en coronarographie ou en échocardiographie.
- En présence d’une LVOTO, l’administration de catécholamines peut être à l’origine d’une aggravation de l’obstruction. Dans ce cas, le Levosimendan peut être une alternative intéressante car il semble avoir une efficacité et une tolérance satisfaisantes dans cette population de patients. Les bétabloquants peuvent améliorer l’obstruction intraventriculaire gauche mais restent contre-indiqués à la phase aiguë d’un état de choc. Afin de ne pas aggraver l’obstruction, il faudra ne pas avoir recours aux diurétiques, aux vasodilatateurs (dérivés nitrés) ou à une contre-pulsion intra-aortique.
- De manière générale dans le TTS, l’utilisation des catécholamines doit être éviter car elle semble aggraver les troubles de la cinétique myocardique.
- Dans les atteintes très sévères, l’utilisation de dispositifs d’assistance ventriculaire temporaires tels qu’une ECMO veino-artérielle peut permettre d’attendre une récupération de la fonction cardiaque.
B) Insuffisance cardiaque
- Dans les formes moins graves d’insuffisance cardiaque, l’utilisation de bétabloquants semblent apporter un bénéfice pour accélérer la récupération de la FEVG dans des modèles animaux, même si les données cliniques supportant leur utilisation manquent à l’heure actuelle. Par ailleurs, il faut les utiliser avec grande précaution en cas d’intervalle QT allongé.
- Les inhibiteurs de l’enzyme de conversion (IEC) et les antagonistes des récepteurs de l’angiotensine 2 (ARA2) semblent également aider à la récupération de la FEVG.
C) Complications thrombo-emboliques
- En présence d’une hypokinésie ou akinésie sévère, une anticoagulation curative doit être discutée.
D) Complications rythmiques
- L’utilisation de traitements allongeant l’intervalle QT doit se faire avec prudence.
- Du fait du caractère réversible du TTS, l’implantation d’un défibrillateur automatique en prévention secondaire d’un trouble du rythme ventriculaire grave n’a pas d’utilité prouvée et doit donc se décider au cas par cas. En cas d’atteinte sévère avec un intervalle QT très allongé, le port d’une LifeVest peut être discuté le temps de la récupération.
E) Traitements à long terme
- les experts recommandent les inhibiteurs de l'enzyme de conversion (IEC) et les antagonistes des récepteurs à l'angiotensine II (ARA II) comme traitement à long terme après un épisode aigu de syndrome de Takotsubo. Ces substances ont montré une amélioration de la survie à 1 an et une diminution du taux de récidive.1
- Les bêtabloquants ne semblent pas efficaces à long terme, un taux de récidive de 30 % ayant été observé chez les patients traités par ces substances.
- Si une maladie coronaire est associée, il est recommandé de prescrire de l’aspirine et une statine.
- Enfin, le traitement des facteurs déclenchants et prédisposants est primordial. En cas de pathologie psychiatrique, une réhabilitation combinée cardio-psychiatrique sera utile.
ÉVOLUTION/PRONOSTIC
- La mortalité intrahospitalière est de l’ordre de 2 à 3 %.
- Le taux annuel de récidive est estimé à 1-2 %.
- La dysfonction VG est transitoire et la récupération précoce. Elle est complète à 1 mois pour la majorité des patients. Si elle persiste à distance, il faut remettre le diagnostic en cause.
- Le suivi échocardiographique est donc primordial.
- Le pronostic à long terme est débattu (données contradictoires).
PRÉVENTION
SURVEILLANCE
CAS PARTICULIERS
THÉRAPIES FUTURES
